Артроз дугоотросчатых суставов позвоночника или фасеточная артропатия
Содержание статьи:
Бытует мнение, что артрозу подвержены лишь крупные суставы и мелкие суставы кистей рук. На самом деле, артроз «не щадит» и другие суставы: реже встречающейся, однако не менее важной формой является артроз дугоотросчатых суставов или фасеточная артропатия.
Где находятся дугоотросчатые суставы?
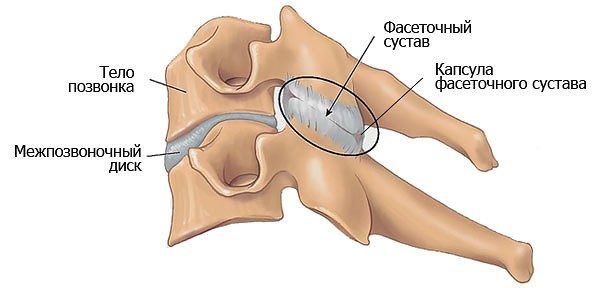
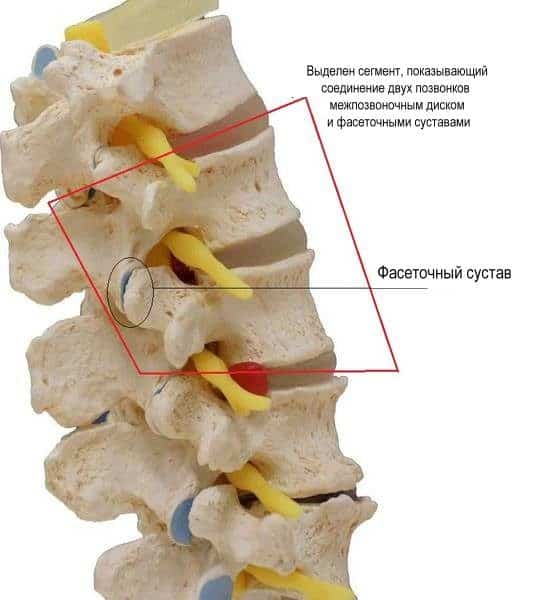
Дугоотросчатые суставы играют роль промежуточных звеньев, соединяющих тела позвонков по ходу позвоночного столба. Они располагаются посреди остистых отростков предыдущего (верхнего) и последующего (нижнего) позвонков.
По характеристике суставы парные и имеют приблизительно равный размер с межфаланговыми суставами пальцев кистей рук. Фасеточные концы с каждой стороны обволакивает защитный мешочек из соединительной ткани – суставная капсула. Внутренняя оболочка мембраны вырабатывает синовиальную жидкость, которая питает и смазывает хрящ.
Гиалиновый хрящ, образуя плоскую гладкую поверхность суставных поверхностей, обеспечивает амортизацию и смягчение трения между ними. Таким образом, дугоотросчатые суставы, обеспечивая подвижность тел позвонков, создают гибкость и пластичность движений.
Что происходит при фасеточной артропатии?
В основе деформирующего артроза дугоотросчатых суставов, как и при любых других его формах, лежит нарушение нормальной структуры хряща.
При физиологическом старении организма коллагеновый субстрат, являющийся «матрицей» для выработки гликозаминов и протеогликанов, истощается. В отсутствии должного количества этих «смазочных» и амортизационных элементов хрящ не получает питания и подвергается разрушению. Он становится менее эластичным, приобретает шероховатости и трещинки, а в дальнейшем может стереться полностью.
Помимо дегенеративного уплотнения и окостенения суставных поверхностей, при малейших движениях происходит трение остистых отростков. В поврежденной зоне развивается воспаление с притоком медиаторов, еще больше усиливающих воспалительный процесс. В таком случае мучительные боли и нарушения двигательной функции позвоночника неизбежны.
Выясняем причину
К естественным причинам относят процесс возрастного угасания физиологических функций, который начинает проявлять себя после 45 лет. При этом скорость прогрессирования процесса сугубо индивидуальна: она определяется сопутствующими патологиями, метаболическими особенностями и образом жизни человека. Помимо возрастного аспекта, выделяют следующие причинные факторы:
- повреждение суставов на фоне спортивных, бытовых либо производственных травм. Микроповреждения также нельзя исключать при избыточном весе, так как при движениях хрящ испытывает высокую весовую нагрузку;
- аномалии развития костно-суставной системы: позвоночные сращения, врожденные деформации позвоночного столба и его структур;
- приобретенные заболевания осевого скелета, приводящие к неравномерному распределению веса при ходьбе;
- нестабильность шейного, грудного либо поясничного отделов позвоночника;
- эндокринопатии, ведущие к дисбалансу метаболических процессов и адекватного питания хрящевой ткани.
Симптомы заболевания
В зависимости от локализации фасет-синдром условно делится на группы:
- артроз дугоотросчатых суставов поясничного отдела позвоночника — люмбоартроз;
- артроз дугоотросчатых суставов грудного отдела позвоночника – дорсартроз;
- артроз дугоотросчатых суставов шейного отдела – цервикоартроз.
Основной признак артроза дугоотросчатых суставов – болевые ощущения при движениях и нагрузке в различных отделах позвоночника в соответствии с уровнем пораженного участка. Фасеточные суставы и околосуставные пространства обильно иннервируются. В связи с этим боль может распространяться в иррадиируемые области: околопозвоночную, пояснично-крестцовую либо ягодичную. При этом она не опускается ниже уровня коленных суставов. Интенсивность и характер болевого синдрома соответствуют степени тяжести артроза: они могут изменяться от едва заметных ноющих до невыносимых схваткообразных, даже в состоянии покоя. Может появляться кратковременная утренняя скованность и усиление болей к вечеру.
Важно отметить, что сидячее положение с опорой, разминочные упражнения обеспечивают разгрузку позвоночного столба и уменьшение болевых ощущений.
Следует помнить, что данные симптомы еще не говорят о болезни, а окончательный диагноз ставится только после комплексного обследования.
Диагностика заболевания
Залогом успешного лечения заболевания является его своевременная диагностика врачом – ревматологом. После тщательного ознакомления с анамнезом пациента специалист подбирает необходимый метод исследования.
Чаще отдается предпочтение мультиспиральной компьютерной томографии – МСКТ. Метод заключается в получении послойных срезов исследуемого органа, а потому наиболее информативен в сравнении со стандартной рентгенограммой.
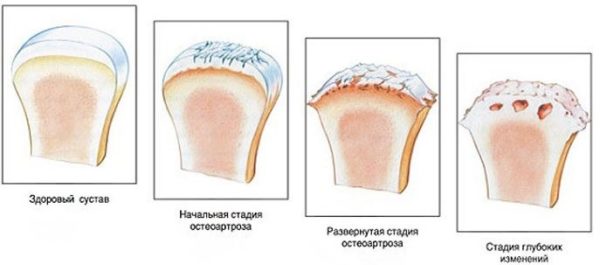
Исследование позволяет определить стадию повреждения суставных поверхностей:
- I стадия артроза характеризуется склерозированием и некоторым сужением просвета между суставными щелями. Возможны единичные разрастания костных контуров – мелкие остеофиты;
- II стадия отличается выраженным сужением просвета и их деформацией. Отчетливо видны остеосклероз и краевые костные разрастания – остеофиты;
- III стадия отображает тяжелую степень процесса: суставные щели резко сужены и деформированы. Наблюдаются выраженный остеофитоз и остеосклероз с деформацией позвоночного канала.
Важной задачей врача является проведение тщательной дифференциальной диагностики с другими спондилоартропатиями, сопровождающимися хроническими болями в спине.
Немного о лечении
Лечением спондилоартроза занимается врач-ревматолог. Выбор лечебной тактики зависит от рентгенологической стадии и характера проявлений заболевания. Вне зависимости от фазы болезни (обострения либо ремиссии) важен комплексный подход к лечению, сочетающий в себе лекарственные и нелекарственные методы. 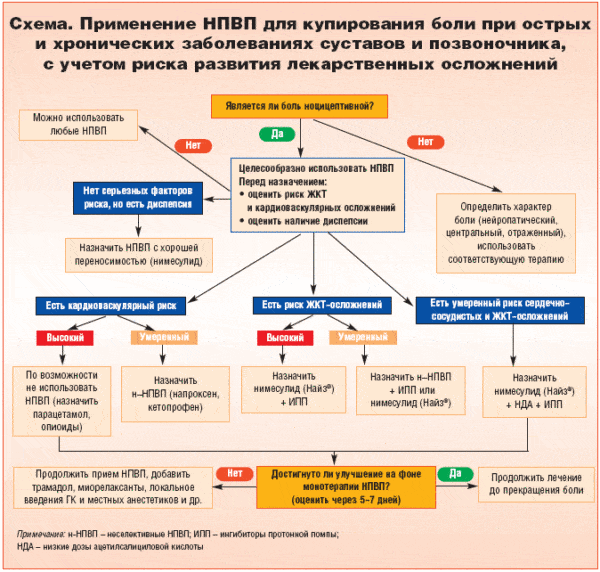
Основные принципы медикаментозной терапии:
- купирование болевого и воспалительного синдромов. С первых суток от начала заболевания назначают нестероидные противовоспалительные препараты. Некоторые препараты данной группы обладают негативным влиянием на слизистую оболочку желудка и провоцируют развитие язвенной болезни. Конкретное лекарственное средство, его форма, длительность и кратность приема должны подбираться строго специалистом;
- уменьшение тонуса скелетной мускулатуры. Миорелаксанты, блокируя подачу нервного возбуждения по синаптическим пространствам, купируют спазм мышц и уменьшают болевые ощущения. Дозировка составляет от 10 до 100 мг в сутки, а продолжительность лечения варьируется от 7 до 14 дней в зависимости от быстроты наступления терапевтического эффекта;
- замедление деструктуризации хрящевой ткани. Для этого назначают хондропротекторы. Помимо остановки дегенеративно-деструктивных процессов, хондропротекторы обладают стимулирующим влиянием на структурные элементы хрящевой ткани – хондроциты. В препаратах содержатся гликозаминогликаны, необходимые для синтеза питательных элементов суставного хряща. Как правило, терапевтический эффект достигается путем длительного приема препаратов данной группы.
Немедикаментозные методы лечения:
- радиочастотная невротомия. Метод заключается в снижении интенсивности болевого синдрома путем денервации. Относится к малоинвазивным оперативным вмешательствам. По ходу процедуры с помощью электрического разряда отсекаются ветви нерва, передающего болевой импульс к фасеточному суставу. Процедура имеет свои противопоказания;
- ударно-волновая терапия. Относится к неинвазивной процедуре для лечения скелетно-мышечных заболеваний. Процедура основана на преобразовании механической энергии и запуске биомеханических тканевых процессов. Существуют доказательные сведения о положительном влиянии процедуры на самочувствие пациента с артрозом дугоотросчатых суставов;
- физиотерапия: электрофорез, крио-, лазеро- и магнитотерапия. Хотя методика проведения и механизмы действия различны, данные физиопроцедуры способствуют купированию воспаления и устранению спазма мышц;
- лечебный массаж и физкультура. Добросовестное выполнение физических упражнений увеличивают подвижность суставов и укрепляют мышечный корсет. Лечебный массаж, активируя кровоток, способствует регенерации хрящевой ткани.
Важно помнить о том, что данный диагноз требует коррекции образа жизни и отношения к своему здоровью. Не стоит забывать об обязательных профилактических мероприятиях: регулярные прогулки, занятия спортом, нормализация массы тела, следование диете. При соблюдении предписаний специалиста диагноз остеоартроза не станет помехой к долгой и счастливой жизни!







Сообщить об опечатке
Текст, который будет отправлен нашим редакторам: